 Parkinson
Parkinson
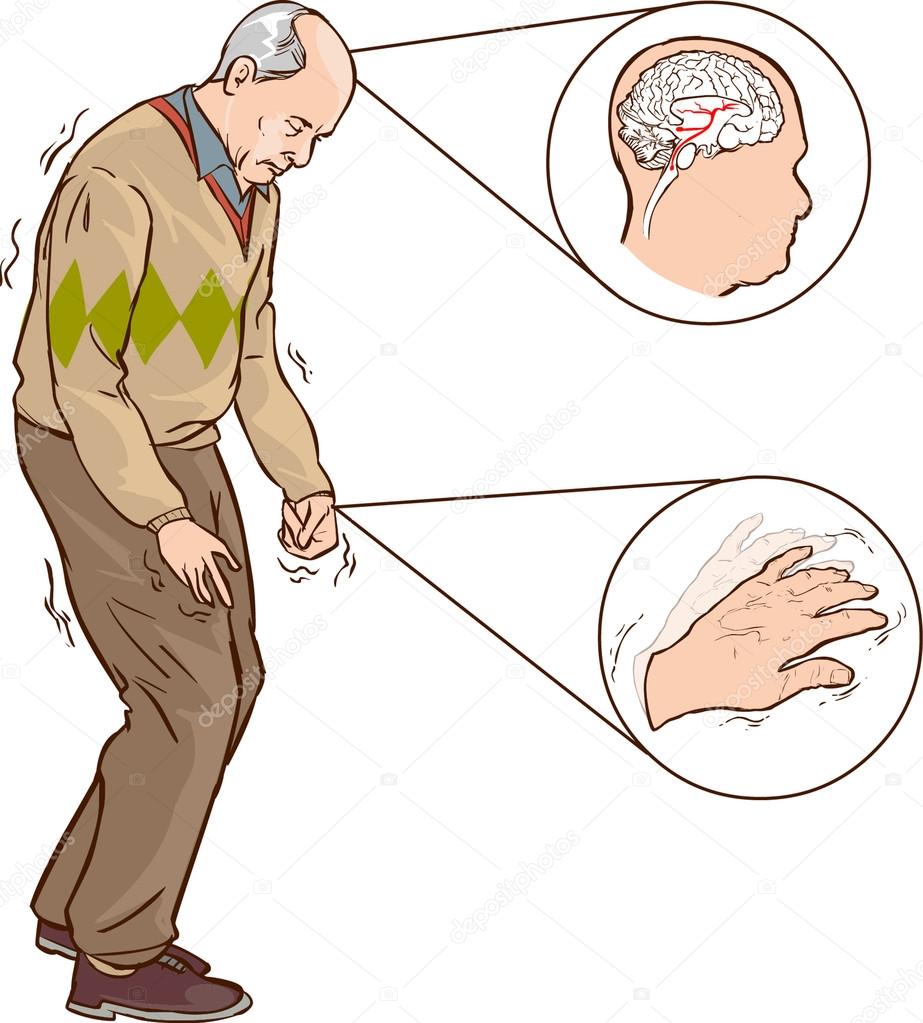
La enfermedad de Parkinson es una enfermedad progresiva del sistema nervioso que afecta el movimiento. Los síntomas comienzan gradualmente. A veces, comienza con un temblor apenas perceptible en una sola mano. Los temblores son habituales, aunque la enfermedad también suele causar rigidez o disminución del movimiento.
En las etapas iniciales de la enfermedad de Parkinson, el rostro puede tener una expresión leve o nula. Es posible que los brazos no se balanceen cuando caminas. El habla puede volverse suave o incomprensible. Los síntomas de la enfermedad de Parkinson se agravan a medida que esta progresa con el tiempo.
A pesar de que la enfermedad de Parkinson no tiene cura, los medicamentos podrían mejorar notablemente los síntomas. En ocasiones, el médico puede sugerir realizar una cirugía para regular determinadas zonas del cerebro y mejorar los síntomas.
Síntomas
Los signos y síntomas de la enfermedad de Parkinson pueden ser diferentes para cada persona. Los primeros signos pueden ser leves y pasar desapercibidos. A menudo, los síntomas comienzan en un lado del cuerpo y usualmente continúan empeorando en ese lado, incluso después de que los síntomas comienzan a afectar a ambos lados.
Los signos y síntomas de la enfermedad de Parkinson pueden incluir los siguientes:
Temblores. Un temblor, o sacudida, generalmente comienza en una extremidad, a menudo en la mano o los dedos. Puedes frotar el pulgar y el índice hacia adelante y hacia atrás, lo que se conoce como un temblor de rodamiento de la píldora. Tu mano puede temblar cuando está en reposo.
Movimiento lento (bradicinesia). Con el tiempo, la enfermedad de Parkinson puede retardar tu movimiento, haciendo que las tareas simples sean difíciles y lleven más tiempo. Puede que tus pasos sean más cortos cuando caminas. Puede resultar difícil levantarte de la silla. Puede que arrastres los pies mientras intentas caminar.
Rigidez muscular. La rigidez muscular puede ocurrir en cualquier parte del cuerpo. Los músculos rígidos pueden ser dolorosos y limitar tu posibilidad de movimiento.
Alteración de la postura y el equilibrio. La postura puede volverse encorvada o puedes tener problemas de equilibrio como consecuencia de la enfermedad de Parkinson.
Pérdida de los movimientos automáticos. Es posible que tengas una capacidad reducida para realizar movimientos inconscientes, como parpadear, sonreír o balancear los brazos cuando caminas.
Cambios en el habla. Puedes hablar suavemente, rápidamente, insultar o dudar antes de hablar. Tu discurso puede ser más monótono debido a la falta de las inflexiones habituales.
Cambios en la escritura. Puede resultarte más difícil escribir y tu letra puede parecer pequeña.
Causas
En la enfermedad de Parkinson, algunas células nerviosas (neuronas) en el cerebro se descomponen o mueren gradualmente. Muchos de los síntomas obedecen a una pérdida de las neuronas que producen dopamina, una especie de mensajero químico en el cerebro. Cuando los niveles de dopamina disminuyen, se genera una anomalía en la actividad cerebral, lo que causa los síntomas de la enfermedad de Parkinson.
Se desconoce la causa de la enfermedad de Parkinson, pero varios factores parecen influir, como los siguientes:
Genética. Los investigadores han identificado mutaciones genéticas específicas que pueden causar enfermedad de Parkinson. Sin embargo, estas son poco comunes, salvo algunos casos en que muchos miembros de la familia padecen enfermedad de Parkinson.
No obstante, ciertas variaciones genéticas parecen aumentar el riesgo de tener enfermedad de Parkinson, pero con un riesgo relativamente menor de la enfermedad de Parkinson para cada uno de estos marcadores genéticos.
Desencadenantes ambientales. La exposición a ciertas toxinas o factores ambientales puede aumentar el riesgo de tener la enfermedad de Parkinson en el futuro, pero el riesgo es relativamente menor.
Los investigadores también han observado que se producen muchos cambios en el cerebro de las personas con la enfermedad de Parkinson, aunque no resulta claro por qué ocurren estos cambios. Entre estos cambios se incluyen los siguientes:
La presencia de cuerpos de Lewy. Las masas de sustancias específicas dentro de las células cerebrales son marcadores microscópicos de la enfermedad de Parkinson. Estas masas se llaman cuerpos de Lewy, y los investigadores creen que estos cuerpos de Lewy contienen un indicio importante de la causa de la enfermedad de Parkinson.
Dentro de los cuerpos de Lewy se encuentra la alfa-sinucleína. Si bien se encuentran muchas sustancias en los cuerpos de Lewy, los científicos creen que una sustancia importante es la proteína natural y generalizada, llamada alfa-sinucleína (a-sinucleína). Se encuentra en todos los cuerpos de Lewy en forma de una masa que las células no pueden descomponer. Actualmente, esta sustancia es un foco importante entre los investigadores de la enfermedad de Parkinson.
Los signos y síntomas de la enfermedad de Parkinson pueden incluir los siguientes:
Temblores. Un temblor, o sacudida, generalmente comienza en una extremidad, a menudo en la mano o los dedos. Puedes frotar el pulgar y el índice hacia adelante y hacia atrás, lo que se conoce como un temblor de rodamiento de la píldora. Tu mano puede temblar cuando está en reposo.
Movimiento lento (bradicinesia). Con el tiempo, la enfermedad de Parkinson puede retardar tu movimiento, haciendo que las tareas simples sean difíciles y lleven más tiempo. Puede que tus pasos sean más cortos cuando caminas. Puede resultar difícil levantarte de la silla. Puede que arrastres los pies mientras intentas caminar.
Rigidez muscular. La rigidez muscular puede ocurrir en cualquier parte del cuerpo. Los músculos rígidos pueden ser dolorosos y limitar tu posibilidad de movimiento.
Alteración de la postura y el equilibrio. La postura puede volverse encorvada o puedes tener problemas de equilibrio como consecuencia de la enfermedad de Parkinson.
Pérdida de los movimientos automáticos. Es posible que tengas una capacidad reducida para realizar movimientos inconscientes, como parpadear, sonreír o balancear los brazos cuando caminas.
Cambios en el habla. Puedes hablar suavemente, rápidamente, insultar o dudar antes de hablar. Tu discurso puede ser más monótono debido a la falta de las inflexiones habituales.
Cambios en la escritura. Puede resultarte más difícil escribir y tu letra puede parecer pequeña.
Causas
En la enfermedad de Parkinson, algunas células nerviosas (neuronas) en el cerebro se descomponen o mueren gradualmente. Muchos de los síntomas obedecen a una pérdida de las neuronas que producen dopamina, una especie de mensajero químico en el cerebro. Cuando los niveles de dopamina disminuyen, se genera una anomalía en la actividad cerebral, lo que causa los síntomas de la enfermedad de Parkinson.
Se desconoce la causa de la enfermedad de Parkinson, pero varios factores parecen influir, como los siguientes:
Genética. Los investigadores han identificado mutaciones genéticas específicas que pueden causar enfermedad de Parkinson. Sin embargo, estas son poco comunes, salvo algunos casos en que muchos miembros de la familia padecen enfermedad de Parkinson.
No obstante, ciertas variaciones genéticas parecen aumentar el riesgo de tener enfermedad de Parkinson, pero con un riesgo relativamente menor de la enfermedad de Parkinson para cada uno de estos marcadores genéticos.
Desencadenantes ambientales. La exposición a ciertas toxinas o factores ambientales puede aumentar el riesgo de tener la enfermedad de Parkinson en el futuro, pero el riesgo es relativamente menor.
Los investigadores también han observado que se producen muchos cambios en el cerebro de las personas con la enfermedad de Parkinson, aunque no resulta claro por qué ocurren estos cambios. Entre estos cambios se incluyen los siguientes:
La presencia de cuerpos de Lewy. Las masas de sustancias específicas dentro de las células cerebrales son marcadores microscópicos de la enfermedad de Parkinson. Estas masas se llaman cuerpos de Lewy, y los investigadores creen que estos cuerpos de Lewy contienen un indicio importante de la causa de la enfermedad de Parkinson.
Dentro de los cuerpos de Lewy se encuentra la alfa-sinucleína. Si bien se encuentran muchas sustancias en los cuerpos de Lewy, los científicos creen que una sustancia importante es la proteína natural y generalizada, llamada alfa-sinucleína (a-sinucleína). Se encuentra en todos los cuerpos de Lewy en forma de una masa que las células no pueden descomponer. Actualmente, esta sustancia es un foco importante entre los investigadores de la enfermedad de Parkinson.
Factores de riesgo
Entre los factores de riesgo de la enfermedad de Parkinson se incluyen los siguientes:
La edad. Los adultos jóvenes rara vez padecen la enfermedad de Parkinson. Originalmente comienza en etapas medias o avanzadas de la vida, y los riesgos aumentan con la edad. Las personas normalmente manifiestan la enfermedad alrededor de los 60 años de edad en adelante.
Predisposición genética. Tener un pariente cercano que sufra la enfermedad de Parkinson aumenta las probabilidades de que desarrolles la enfermedad. Sin embargo, los riesgos son aún pequeños a menos que tengas muchos parientes en tu familia con enfermedad de Parkinson.
Sexo. Los hombres son más propensos a desarrollar la enfermedad de Parkinson que las mujeres.
Exposición a toxinas. La exposición constante a herbicidas y pesticidas puede aumentar ligeramente el riesgo de enfermedad de Parkinson.
Entre los factores de riesgo de la enfermedad de Parkinson se incluyen los siguientes:
La edad. Los adultos jóvenes rara vez padecen la enfermedad de Parkinson. Originalmente comienza en etapas medias o avanzadas de la vida, y los riesgos aumentan con la edad. Las personas normalmente manifiestan la enfermedad alrededor de los 60 años de edad en adelante.
Predisposición genética. Tener un pariente cercano que sufra la enfermedad de Parkinson aumenta las probabilidades de que desarrolles la enfermedad. Sin embargo, los riesgos son aún pequeños a menos que tengas muchos parientes en tu familia con enfermedad de Parkinson.
Sexo. Los hombres son más propensos a desarrollar la enfermedad de Parkinson que las mujeres.
Exposición a toxinas. La exposición constante a herbicidas y pesticidas puede aumentar ligeramente el riesgo de enfermedad de Parkinson.
Complicaciones
La enfermedad de Parkinson a menudo está acompañada de estos problemas adicionales, que pueden tratarse:
Dificultad para pensar. Es posible que tengas problemas cognitivos (demencia) y dificultad para pensar. Esto suele suceder en las etapas más avanzadas de la enfermedad de Parkinson. Tales problemas cognitivos no suelen responder a los medicamentos.
Depresión y cambios emocionales. Es posible que tengas depresión, en ocasiones en las primeras etapas. El tratamiento para la depresión puede facilitar la forma de lidiar con otras dificultades ocasionadas por la enfermedad de Parkinson.
También es posible sufrir otros cambios emocionales, como miedo, ansiedad o pérdida de la motivación. Los médicos pueden prescribir medicamentos para tratar estos síntomas.
Problemas para tragar. Es posible que se desarrollen dificultades para tragar a medida que evoluciona la enfermedad. La saliva puede acumularse en la boca a causa de la forma lenta de tragar, y así se produce el babeo.
Problemas para masticar y comer. La enfermedad de Parkinson en etapas avanzadas afecta los músculos de la boca, por lo cual se dificulta la masticación. Esto puede ocasionar atragantamientos y desnutrición.
Problemas para dormir y trastornos del sueño. Las personas con enfermedad de Parkinson a menudo tienen problemas para dormir, que incluyen el despertar frecuentemente durante la noche, despertar temprano o quedarse dormidos durante el día.
También es posible que presenten un trastorno de comportamiento de sueño de movimiento ocular rápido, en el cual se actúan los sueños. Algunos medicamentos pueden ayudar a tratar los problemas del sueño.
Problemas con la vejiga. La enfermedad de Parkinson puede ocasionar problemas en la vejiga que incluyen la incapacidad de contener la orina o tener problemas para orinar.
Estreñimiento. Muchas personas con enfermedad de Parkinson manifiestan estreñimiento, principalmente porque su sistema digestivo funciona más lento.
Es posible que también suceda lo siguiente:
La enfermedad de Parkinson a menudo está acompañada de estos problemas adicionales, que pueden tratarse:
Dificultad para pensar. Es posible que tengas problemas cognitivos (demencia) y dificultad para pensar. Esto suele suceder en las etapas más avanzadas de la enfermedad de Parkinson. Tales problemas cognitivos no suelen responder a los medicamentos.
Depresión y cambios emocionales. Es posible que tengas depresión, en ocasiones en las primeras etapas. El tratamiento para la depresión puede facilitar la forma de lidiar con otras dificultades ocasionadas por la enfermedad de Parkinson.
También es posible sufrir otros cambios emocionales, como miedo, ansiedad o pérdida de la motivación. Los médicos pueden prescribir medicamentos para tratar estos síntomas.
Problemas para tragar. Es posible que se desarrollen dificultades para tragar a medida que evoluciona la enfermedad. La saliva puede acumularse en la boca a causa de la forma lenta de tragar, y así se produce el babeo.
Problemas para masticar y comer. La enfermedad de Parkinson en etapas avanzadas afecta los músculos de la boca, por lo cual se dificulta la masticación. Esto puede ocasionar atragantamientos y desnutrición.
Problemas para dormir y trastornos del sueño. Las personas con enfermedad de Parkinson a menudo tienen problemas para dormir, que incluyen el despertar frecuentemente durante la noche, despertar temprano o quedarse dormidos durante el día.
También es posible que presenten un trastorno de comportamiento de sueño de movimiento ocular rápido, en el cual se actúan los sueños. Algunos medicamentos pueden ayudar a tratar los problemas del sueño.
Problemas con la vejiga. La enfermedad de Parkinson puede ocasionar problemas en la vejiga que incluyen la incapacidad de contener la orina o tener problemas para orinar.
Estreñimiento. Muchas personas con enfermedad de Parkinson manifiestan estreñimiento, principalmente porque su sistema digestivo funciona más lento.
Es posible que también suceda lo siguiente:
Cambios en la presión arterial. Quizás te sientas mareado o aturdido cuando te pones de pie a causa de una disminución de la presión arterial de repente (hipotensión ortostática).
Disfunción del olfato. Es posible que tengas problemas con el sentido del olfato. Quizás tengas dificultad para identificar algunos olores o para diferenciarlos.
Cansancio. Muchas personas con enfermedad de Parkinson pierden la energía y sienten fatiga, en especial al final del día. Se suele desconocer la causa.
Dolor. Algunos pacientes con enfermedad de Parkinson presentan dolor, ya sea en áreas específicas o en todo el cuerpo.
Disfunción sexual. En algunos casos, los pacientes que tienen la enfermedad de Parkinson notan una disminución del deseo sexual o en el rendimiento sexual.
Prevención
Debido a que se desconoce la causa de la enfermedad de Parkinson, las maneras probadas para prevenirla también son un misterio.
En algunas investigaciones se ha demostrado que el ejercicio aeróbico regular podría reducir el riesgo de tener la enfermedad de Parkinson.
Otras investigaciones han demostrado que las personas que beben cafeína, que se encuentra en el café, el té y las bebidas cola, presentan enfermedad de Parkinson con menos frecuencia que las personas que no la consumen. Sin embargo, aún se desconoce si la cafeína en realidad previene la enfermedad de Parkinson, o si está relacionada en algún aspecto. En la actualidad, no existe evidencia suficiente para indicar que el consumo de bebidas con cafeína tenga un efecto protector contra la enfermedad de Parkinson. El té verde también está relacionado con un riesgo menor de tener la enfermedad de Parkinson.
Debido a que se desconoce la causa de la enfermedad de Parkinson, las maneras probadas para prevenirla también son un misterio.
En algunas investigaciones se ha demostrado que el ejercicio aeróbico regular podría reducir el riesgo de tener la enfermedad de Parkinson.
Otras investigaciones han demostrado que las personas que beben cafeína, que se encuentra en el café, el té y las bebidas cola, presentan enfermedad de Parkinson con menos frecuencia que las personas que no la consumen. Sin embargo, aún se desconoce si la cafeína en realidad previene la enfermedad de Parkinson, o si está relacionada en algún aspecto. En la actualidad, no existe evidencia suficiente para indicar que el consumo de bebidas con cafeína tenga un efecto protector contra la enfermedad de Parkinson. El té verde también está relacionado con un riesgo menor de tener la enfermedad de Parkinson.